- Причинные факторы
- Симптоматическая картина
- Диагностирование
- Лечебные мероприятия
Невропатия лучевого нерва представляет патологический процесс на любом участке лучевого нерва разного происхождения. Это одна из часто фиксируемых периферических мононевропатий, для развития которой хватает простого аномального положения руки в период сна. Патологический процесс выступает обычно вторичным и имеет связь с мышечными нагрузками и травмированием. Локализацией повреждения нейроволокон являются три уровня:
- в подмышечной зоне;
- средняя треть плеча;
- в районе локтевого суставного сочленения.
Причинные факторы
- Преимущественно определяется компрессионная форма в результате неправильной позиции руки в период сна. Описанный «сонный паралич» обычно случается алкоголиков и наркоманов, а также и у здоровых людей, которые уснули под воздейцствием алкогольного опьянения либо после тяжелого труда. К сдавливанию нервных волокон с дальнейшим формированием патологического состояния способно привести наложение на плечо жгута с целью ликвидации кровотечения, присутствие в местах прохождения нерва новообразования, неоднократное и продолжительное резкое сгибание в локтевом суставе в период бега, дирижирования либо ручной работы. Нейральная компрессия в подмышечной зоне отмечается во время применения костылей («костыльный паралич»), сдавливание у запястья во время ношения наручников («арестантский паралич»).
- Посттравматическая форма может произойти во время травмирования плечевой кости, суставных сочленений, вывихе предплечья, локализованном переломе головки луча.
- Патологические изменения в руке: бурсит, синовиит и послетравматический артроз локтевого сустава, РА, эпикондилит локтевого суставного сочленения. И редко причинным фактором может стать инфекционный либо интоксикационный процесс (отравление суррогатным алкоголем, свинцом и др.)
Симптоматическая картина
Повреждение в подмышечной области проявляется в виде нарушения разгибания предплечья, кисти и первыхх фаланг пальцев, неспособностью выполнить отведение большого пальца в бок. Типична «висячая» либо «падающая» кисть, которая появляется во время вытягивания верхней конечности вперед, когда кисть не принимает горизонтальной позиции и виснет вниз с прижатым большим пальцем к указательному. Ослабляется супинация предплечья и кисти, сгибание в локте. Происходит выпадение разгибательного локтевого и снижение карпорадиального рефлекса. Больные предъявляют жалобы на незначительное онемение либо снижение чувствительности на тыльной стороне первого, второго и части третьего пальцев. Нейрологический осмотр определяет гипочувствительность задней плоскости плеча, тыльной поверхности предплечья и первых пальцев на фоне сохраненного чувствительного восприятия их отдаленных фаланг. В некоторых случаях наблюдается гипотрофированность задней мышечной группы плеча и предплечья.
Патология у средней трети плеча разнится с выше описанной картиной сохранением разгибания в локтевом суставном соединении, присутствием разгибательного ульнарного рефлекса и здоровой дермальной чувствительностью задней плоскости плеча.
Патологический процесс на уровне нижней трети плеча, локтевого соединения и верхней трети предплечья часто проявляется в усилении болевого ощущения и парестезии на тыльной стороне кисти во время работы. Патологические признаки определяются преимущественно на кисти. Иногда определяется сохранение сенсорного восприятия на предплечье.
Повреждение на уровне запястья проявляется в виде двух главных синдромов:
- синдром Турнера, который отмечается во время перелома дистального конца лучевой кости;
- радиальный туннельный синдром происходит во время компрессии поверхностной ветви радиального нерва в зоне анатомической табакерки.
Типично онемение тыльной плоскости кисти и пальцев, резкое болевое ощущение на аналогичной стороне первого пальца, которое иногда имеет иррадиацию в предплечье и плечо. Сенсорные расстройства, как правило, не выходят за границы большого пальца.
Диагностирование
![]() Основным методом диагностирования патпроцесса выступает нейрологический осмотр – оценка сенсорной сферы, и выполнение определенных функциональных тестов, которые направлены на обследовании функциональности и мышечной мощности. При позиции больного с вытянутыми вперед конечностями и с удерживанием кистей в горизонтальной позиции определяется свисание поврежденной кисти. При опущенных руках вдоль туловища и повернутыми кистями с ладонной поверхностью вперед наблюдается расстройство супинации. При отведении первого пальца с сопоставленными ладонями и отведении пальцев на стороне повреждения отмечается сгибание пальцев и скольжение их вниз.
Основным методом диагностирования патпроцесса выступает нейрологический осмотр – оценка сенсорной сферы, и выполнение определенных функциональных тестов, которые направлены на обследовании функциональности и мышечной мощности. При позиции больного с вытянутыми вперед конечностями и с удерживанием кистей в горизонтальной позиции определяется свисание поврежденной кисти. При опущенных руках вдоль туловища и повернутыми кистями с ладонной поверхностью вперед наблюдается расстройство супинации. При отведении первого пальца с сопоставленными ладонями и отведении пальцев на стороне повреждения отмечается сгибание пальцев и скольжение их вниз.
Функциональные пробы и оценка сенсорности позволяют провести дифдиагностику с патологией локтевого и серединного нерва. Иногда патология похожа клинически на корешковый синдром на уровне CVII.
Определить точное место повреждения нейральных волоконпоможет электромиографические исследования, при которой выявляется понижение амплитуды миопотенциалов действия, и электронейрографические обследования, которые свидетельствуют о замедлении нейроимпульса по нервному волокну. Важно и идентификация характера и причины патологического процесса посредством рентгенографии костных структур руки, гемоанализ и пр.
Лечебные мероприятия
Главными направлениями в лечении выступают:
- Ликвидация этиопатогенетических причин в виде применения антибактериальных, противоотечных и антивоспалительных препаратов, а также детоксикационных мероприятий, устранении эндокринных расстройств. Хирургическое метод применяется при нарушении целостности костных структур либо вправлении вывихов и пр.
- Поддерживающая сосудисто-метаболическая терапия.
- Нормализация мышечного функционирования и мощности – лечебный массаж, лечебная физкультура, электромиостимулирование.
Тендинит запястья: как и чем лечить руку
Тендинит представляет собой болезнь, при которой воспаляются сухожилия. Как правило, заболевание возникает по причине травмы, патологи сустава либо стрессовой ситуации. Зачастую тендинит сопровождают болевые ощущения, имеющие различную интенсивность.
В основном болезнь развивается у людей, ведущих активную жизнь и у тех, у кого имеются отклонения в мышечно-скелетном развитии. Тендинит запястья или стилоидит является видом воспалительного и дистрофичного процесса, при котором происходит травмирование (растяжение) суставов запястья.
Эта патология локализуется в зоне соединения сухожилий с шиловидным отростком локтевой либо лучевой кости.
Факторы появления и симптоматика
Главной причиной возникновения воспаления в сухожилиях кроется в чрезмерной и интенсивной нагрузке на лучезапястное сочленение, которая в большей части случаев появляется вследствие микротравмы и сильной двигательной активности.
Если такие нагрузки постоянные, тогда в сухожилиях и хрящевой ткани происходят дегенеративные изменения, из-за чего появляются:
- участки омертвения тканей;
- солевые отложения (твердый нарост, повреждающий мягкие ткани), которые формируются в месте микроразрыва сухожилия;
- участки с перерожденными сухожилиями и хрящевой тканью.
Кроме того, вследствие продолжительной нагрузки на сухожилия, ткани, расположенные между ними, окостеневают, из-за чего образуются остеофиты, костные наросты и шипы, способствующие тендозам.
Более того, тендинит развивается при наличии:
- реактивного артрита;
- вывихов;
- артрита;
- подагры;
- растяжения.
 К тому же тендинит запястья появляется, если профессия человека связана с систематическим перенапряжением кисти. Например, такая патология часто развивается у наборщиков текста и пианистов.
К тому же тендинит запястья появляется, если профессия человека связана с систематическим перенапряжением кисти. Например, такая патология часто развивается у наборщиков текста и пианистов.
Основными проявлениями воспаления запястья являются болезненные ощущения, локализующиеся в сухожилиях кисти руки, возникающие при прощупывании либо активном движении. А когда конечность находится в спокойном состоянии – боль исчезает.
К тому же для тендинита запястья характерно покраснение, припухлость и повышение местной температуры в воспалившемся участке. А в процессе движения запястьем пораженной конечности через фонедокоп либо же на минимальном расстоянии может слышаться специфический треск.
Кроме того, из-за воспаления сочленения сухожилие затвердевает и стягивается, что приводит к частичной либо абсолютной иммобилизации запястья. При этом больному очень сложно выполнять характерные движения больной кистью.
Диагностика
У тендинита запястья нет выраженных симптомов, отличающих его от прочих патологий, поэтому диагностировать заболевание непросто. Кроме того, в процессе обследования, при использовании разных аппаратов, удается обнаружить только некоторые проявления, указывающие на воспаление сухожилий.
По этим причинам важной составляющей выявления заболевания является дифференциальная диагностика, благодаря которой можно отличить тендинит от:
- бурсита;
- инфекционного тендосиновита;
- отрыва сухожилия.
Чтобы диагностировать стилоидит лучезапястного сустава, врач проводит осмотр, в процессе которого он определяет локализацию болевых ощущений при пальпации и движении кистью. Более того, в области воспаления сухожилия появляется отечность. Причем боль при такой болезни является локальной и появляется лишь когда больной совершает движения рукой.
К тому же проводится рентгенологическое исследование. Этот способ диагностики эффективен при наличии отложения солей (такое явление характерно для поздних стадий патологии). Еще, благодаря рентгенографии удается выявить изменения, которые произошли при артрите, бурсите либо тендините.
Более того, врач назначает исследование ультразвуком. Этот метод дополнительный, он дает возможность обследовать изменения и сокращения сухожильной структуры.
Важное значение при диагностике тендинита запястья отводится лабораторным исследованиям, таким как сдача анализа крови на ревмопробы. Этот вид диагностики назначается, когда тендинит развивается по причине инфекционного либо ревматоидного процесса.
Благодаря эхографии также можно выявить сокращения и изменения в структуре сухожилия. В процессе проведения этого исследования важное условие заключается в наблюдении за направлением ультразвуковой волны.
Для определения наличия воспаления компьютерная и магнитно-резонансная томография запястья являются не совсем эффективными способами.
Но благодаря таким методам можно выявить разрывы сухожилий и области, где проходят дегенеративные изменения, которые лечатся посредством оперативного вмешательства.
Лечение
 На раннем этапе прогрессирования болезни его лечение производится консервативным методом. Кроме того, больному необходимо обеспечить покой.
На раннем этапе прогрессирования болезни его лечение производится консервативным методом. Кроме того, больному необходимо обеспечить покой.
При этом следует исключить интенсивные физические нагрузки на сухожильные волокна запястья, чтобы минимизировать вероятность возникновения разрыва. К тому же покой обязателен, когда патология находится на стадии обострения.
Более того, к больному участку следует приложить холодный компресс. Такую процедуру нужно осуществлять 3-4 раза в сутки. Это поможет уменьшить боль и снять опухоль.
Кроме того, лечение стилоидита подразумевает наложение гипсовой лангеты и шины. В целом применение любых конструкций, оказывающих эффект бандажа, ускоряет процесс заживления сустава, посредством его иммобилизации.
Консервативное лечение также включает в себя медикаментозную терапию. В основном, врач назначает препараты, оказывающие противовоспалительное действие, к которым относится:
- Мотрин;
- Гидрокортизон, с помощью которого делаются уколы в окружающие сухожилия оболочки;
- Пироксикам (принимают по 10 мг в день);
- Метилпреднизол (совмещают с Лидокаином 1%);
- Ибупрофен (принимают по 2400 мг в сутки);
- Индометацин (принимают трижды в день по 50 мг).
Кроме того, в случае надобности врач можно назначить специальное антибактериальное лечение.
Лечение стилоидита с помощью физкультуры и массажа
После стихания острой стадии болезни для быстрейшего выздоровления необходимо делать специальную лечебную гимнастику. Основа такой физкультуры заключается в выполнении упражнений на укрепление и растягивание мышц кистей верхних конечностей.
Когда тенднит запястья находится в хронической форме, тогда полезно проводить лечение с помощью массажа. Такая терапия активизирует лимфо- и кровоток, тем самым улучшая процесс питания тканей и оказывая анальгезирующее действие.
Массаж при тендините запястья включает в себя:
- поглаживание воспаленного участка;
- полукружные и спиралевидные растирания большими пальцами рук;
- поглаживание основанием больших пальцев;
- разминание запястья в длину и в ширину.
К тому же полезно осуществлять поглаживающие и растирающие движения подушечками четырех пальцев.
Стоит заметить, что все приемы необходимо делать неторопливо, уделяя каждому типу движения по пару минут. А общая продолжительность выполнения массажной процедуры занимает около 10 минут.
Физиотерапевтическое лечение
Одним из ведущих способов терапии тендинита запястья, не успевшего перейти в хроническую форму, является физиотерапия.
Такое лечение включает в себя проведение магнитной терапии, при которой малочастотные магнитные поля воздействуют на суставы запястья. Эта процедура позволяет снизить боль и устранить отечность и воспаление на пораженном участке.
Более того, применяется лечение ультразвуком, способствующее улучшению проницаемости кожи для использования местных препаратов. Еще процедура активизирует лимфоток, запускает процесс регенерации и убирает воспаление.
Лазерная терапия улучшает метаболизм, оказывает обезболивающее действие, восстанавливает пораженные участки сухожилий, выводит соли и улучшает поступление кислорода к больной кисти.
При хронической форме тендинита положительный результат оказывает электрофорез с лидазой, парафиновые аппликации, лечебная грязь для суставов.
К тому же при стилоидите часто назначается ударно-волновая терапия. Этот инновационный метод лечения используется, когда патология находится в запущенной форме, чтобы исключить хирургическое вмешательство. Однако, ударно-волновая терапия применяется после проведения ультразвукового и рентгенологического исследования. Как правило, процедура состоит и- нескольких сеансов (4-6), каждый из них должен занимать не более 20 минут.
При проведении физиотерапевтических процедур подобного рода применяются энергетические ударные волны средней степени, после чего болезненные ощущения уменьшаются либо исчезают полностью. Но после такой физиотерапевтической процедуры необходимо беречь сустав от интенсивных и однообразных физических нагрузок.
- операции
- ранения, в том числе после инъекции препарата (постинъекционный неврит)
- удары и длительные пережатия
- переломы костей и вывихи суставов
Травматический неврит (посттравматическая невропатия) в зависимости от уровня и типа повреждения нерва, будет проявляться разнообразием симптомов: нарушения движений (парез, паралич) в той или иной мышце или группе мышц, онемения, изменения чувствительности (усиление, ослабление или извращение).
Травматический неврит локтевого нерва при переломе локтевой кости.
Травматический неврит (посттравматическая невропатия), вызывающий стойкую болевую симптоматику (невралгию), или гипестезию (снижение чувствительности), или парез мышц (снижение силы) требует времени и терпения и хорошо поддаётся лечению.
Диагностика травматического неврита
Нейропраксия – это заболевание периферической нервной системы, во время которого происходит временная потеря двигательной и чувствительной функции вследствие блокады нервной проводимости. Нарушение передачи нервного импульса при нейропраксии обычно длится в среднем 6–8 недель до момента его полного восстановления.
Симптомы повреждения любого периферического нерва при травматических невритах складывается из двигательных, рефлекторных, чувствительных и вазомоторно-секреторно-трофических расстройств. Обследование больного с травматическим невритом традиционно начинают со сбора анамнестических сведений.
Классическая электродиагностика имеет большое значение в системе комплексного исследования пациента с травматическим невритом в сроки от 2-х недель и позже после повреждения, помогая отделить нарушения дегенеративные от недегенеративных. Тем самым определяется в известной мере и прогноз, так как закрытые повреждения нервных стволов, в частности плечевого сплетения, сопровождающиеся дегенерацией, всегда сомнительны в отношении полноты и качества восстановления утраченных движений, особенно в дистальных отделах конечности.
Восстановление движений до силы 4–5 баллов после травматического неврита наблюдается только в тех мышцах, в которых при классической электродиагностике выявляют сниженную электровозбудимость или реакцию частичного перерождения нерва.
При реакции полного перерождения нерва после травматического неврита восстановления движения в мышцах не наблюдается.
В очень поздние сроки после повреждения нерва при травматическом неврите выявление потери электровозбудимости парализованных мышц даёт лишний повод в пользу отказа от операции на нервах. Раньше, чем в других областях, исчезает электровозбудимость мышц тыльной поверхности предплечья. Вопреки устоявшимся представлениям мелкие мышцы кисти нередко оказываются более устойчивыми в отношении способности реагировать на раздражение током.
Электромиография является весьма перспективным методом исследования при закрытых повреждениях плечевого сплетения, позволяющим регистрировать динамику изменений нервно-мышечного аппарата в процессе восстановления. Соответствующая электромиографическая кривая с появлением ранее отсутствовавших потенциалов действия при травматическом неврите позволяет ожидать восстановления движения задолго до первых клинических признаков этого восстановления.
Лечение травматического неврита
Посттравматическая невропатия лучевого нерва
Невропатия лучевого нерва представляет патологический процесс на любом участке лучевого нерва разного происхождения. Это одна из часто фиксируемых периферических мононевропатий, для развития которой хватает простого аномального положения руки в период сна. Патологический процесс выступает обычно вторичным и имеет связь с мышечными нагрузками и травмированием. Локализацией повреждения нейроволокон являются три уровня:
- в подмышечной зоне;
- средняя треть плеча;
- в районе локтевого суставного сочленения.
Причинные факторы
- Преимущественно определяется компрессионная форма в результате неправильной позиции руки в период сна. Описанный «сонный паралич» обычно случается алкоголиков и наркоманов, а также и у здоровых людей, которые уснули под воздейцствием алкогольного опьянения либо после тяжелого труда. К сдавливанию нервных волокон с дальнейшим формированием патологического состояния способно привести наложение на плечо жгута с целью ликвидации кровотечения, присутствие в местах прохождения нерва новообразования, неоднократное и продолжительное резкое сгибание в локтевом суставе в период бега, дирижирования либо ручной работы. Нейральная компрессия в подмышечной зоне отмечается во время применения костылей («костыльный паралич»), сдавливание у запястья во время ношения наручников («арестантский паралич»).
- Посттравматическая форма может произойти во время травмирования плечевой кости, суставных сочленений, вывихе предплечья, локализованном переломе головки луча.
- Патологические изменения в руке: бурсит, синовиит и послетравматический артроз локтевого сустава, РА, эпикондилит локтевого суставного сочленения. И редко причинным фактором может стать инфекционный либо интоксикационный процесс (отравление суррогатным алкоголем, свинцом и др.)
Симптоматическая картина
Повреждение в подмышечной области проявляется в виде нарушения разгибания предплечья, кисти и первыхх фаланг пальцев, неспособностью выполнить отведение большого пальца в бок. Типична «висячая» либо «падающая» кисть, которая появляется во время вытягивания верхней конечности вперед, когда кисть не принимает горизонтальной позиции и виснет вниз с прижатым большим пальцем к указательному. Ослабляется супинация предплечья и кисти, сгибание в локте. Происходит выпадение разгибательного локтевого и снижение карпорадиального рефлекса. Больные предъявляют жалобы на незначительное онемение либо снижение чувствительности на тыльной стороне первого, второго и части третьего пальцев. Нейрологический осмотр определяет гипочувствительность задней плоскости плеча, тыльной поверхности предплечья и первых пальцев на фоне сохраненного чувствительного восприятия их отдаленных фаланг. В некоторых случаях наблюдается гипотрофированность задней мышечной группы плеча и предплечья.
Патология у средней трети плеча разнится с выше описанной картиной сохранением разгибания в локтевом суставном соединении, присутствием разгибательного ульнарного рефлекса и здоровой дермальной чувствительностью задней плоскости плеча.
Патологический процесс на уровне нижней трети плеча, локтевого соединения и верхней трети предплечья часто проявляется в усилении болевого ощущения и парестезии на тыльной стороне кисти во время работы. Патологические признаки определяются преимущественно на кисти. Иногда определяется сохранение сенсорного восприятия на предплечье.
Повреждение на уровне запястья проявляется в виде двух главных синдромов:
- синдром Турнера, который отмечается во время перелома дистального конца лучевой кости;
- радиальный туннельный синдром происходит во время компрессии поверхностной ветви радиального нерва в зоне анатомической табакерки.
Типично онемение тыльной плоскости кисти и пальцев, резкое болевое ощущение на аналогичной стороне первого пальца, которое иногда имеет иррадиацию в предплечье и плечо. Сенсорные расстройства, как правило, не выходят за границы большого пальца.
Диагностирование
Основным методом диагностирования патпроцесса выступает нейрологический осмотр – оценка сенсорной сферы, и выполнение определенных функциональных тестов, которые направлены на обследовании функциональности и мышечной мощности. При позиции больного с вытянутыми вперед конечностями и с удерживанием кистей в горизонтальной позиции определяется свисание поврежденной кисти. При опущенных руках вдоль туловища и повернутыми кистями с ладонной поверхностью вперед наблюдается расстройство супинации. При отведении первого пальца с сопоставленными ладонями и отведении пальцев на стороне повреждения отмечается сгибание пальцев и скольжение их вниз.
Функциональные пробы и оценка сенсорности позволяют провести дифдиагностику с патологией локтевого и серединного нерва. Иногда патология похожа клинически на корешковый синдром на уровне CVII.
Определить точное место повреждения нейральных волоконпоможет электромиографические исследования, при которой выявляется понижение амплитуды миопотенциалов действия, и электронейрографические обследования, которые свидетельствуют о замедлении нейроимпульса по нервному волокну. Важно и идентификация характера и причины патологического процесса посредством рентгенографии костных структур руки, гемоанализ и пр.
Лечебные мероприятия
Главными направлениями в лечении выступают:
- Ликвидация этиопатогенетических причин в виде применения антибактериальных, противоотечных и антивоспалительных препаратов, а также детоксикационных мероприятий, устранении эндокринных расстройств. Хирургическое метод применяется при нарушении целостности костных структур либо вправлении вывихов и пр.
- Поддерживающая сосудисто-метаболическая терапия.
- Нормализация мышечного функционирования и мощности – лечебный массаж, лечебная физкультура, электромиостимулирование.
Тендинит запястья: как и чем лечить руку
Тендинит представляет собой болезнь, при которой воспаляются сухожилия. Как правило, заболевание возникает по причине травмы, патологи сустава либо стрессовой ситуации. Зачастую тендинит сопровождают болевые ощущения, имеющие различную интенсивность.
В основном болезнь развивается у людей, ведущих активную жизнь и у тех, у кого имеются отклонения в мышечно-скелетном развитии. Тендинит запястья или стилоидит является видом воспалительного и дистрофичного процесса, при котором происходит травмирование (растяжение) суставов запястья.
Эта патология локализуется в зоне соединения сухожилий с шиловидным отростком локтевой либо лучевой кости.
Факторы появления и симптоматика
Главной причиной возникновения воспаления в сухожилиях кроется в чрезмерной и интенсивной нагрузке на лучезапястное сочленение, которая в большей части случаев появляется вследствие микротравмы и сильной двигательной активности.
Если такие нагрузки постоянные, тогда в сухожилиях и хрящевой ткани происходят дегенеративные изменения, из-за чего появляются:
- участки омертвения тканей;
- солевые отложения (твердый нарост, повреждающий мягкие ткани), которые формируются в месте микроразрыва сухожилия;
- участки с перерожденными сухожилиями и хрящевой тканью.
Кроме того, вследствие продолжительной нагрузки на сухожилия, ткани, расположенные между ними, окостеневают, из-за чего образуются остеофиты, костные наросты и шипы, способствующие тендозам.
Более того, тендинит развивается при наличии:
- реактивного артрита;
- вывихов;
- артрита;
- подагры;
- растяжения.
К тому же тендинит запястья появляется, если профессия человека связана с систематическим перенапряжением кисти. Например, такая патология часто развивается у наборщиков текста и пианистов.
Основными проявлениями воспаления запястья являются болезненные ощущения, локализующиеся в сухожилиях кисти руки, возникающие при прощупывании либо активном движении. А когда конечность находится в спокойном состоянии – боль исчезает.
К тому же для тендинита запястья характерно покраснение, припухлость и повышение местной температуры в воспалившемся участке. А в процессе движения запястьем пораженной конечности через фонедокоп либо же на минимальном расстоянии может слышаться специфический треск.
Кроме того, из-за воспаления сочленения сухожилие затвердевает и стягивается, что приводит к частичной либо абсолютной иммобилизации запястья. При этом больному очень сложно выполнять характерные движения больной кистью.
Диагностика
У тендинита запястья нет выраженных симптомов, отличающих его от прочих патологий, поэтому диагностировать заболевание непросто. Кроме того, в процессе обследования, при использовании разных аппаратов, удается обнаружить только некоторые проявления, указывающие на воспаление сухожилий.
По этим причинам важной составляющей выявления заболевания является дифференциальная диагностика, благодаря которой можно отличить тендинит от:
Чтобы диагностировать стилоидит лучезапястного сустава, врач проводит осмотр, в процессе которого он определяет локализацию болевых ощущений при пальпации и движении кистью. Более того, в области воспаления сухожилия появляется отечность. Причем боль при такой болезни является локальной и появляется лишь когда больной совершает движения рукой.
К тому же проводится рентгенологическое исследование. Этот способ диагностики эффективен при наличии отложения солей (такое явление характерно для поздних стадий патологии). Еще, благодаря рентгенографии удается выявить изменения, которые произошли при артрите, бурсите либо тендините.
Более того, врач назначает исследование ультразвуком. Этот метод дополнительный, он дает возможность обследовать изменения и сокращения сухожильной структуры.
Важное значение при диагностике тендинита запястья отводится лабораторным исследованиям, таким как сдача анализа крови на ревмопробы. Этот вид диагностики назначается, когда тендинит развивается по причине инфекционного либо ревматоидного процесса.
Благодаря эхографии также можно выявить сокращения и изменения в структуре сухожилия. В процессе проведения этого исследования важное условие заключается в наблюдении за направлением ультразвуковой волны.
Для определения наличия воспаления компьютерная и магнитно-резонансная томография запястья являются не совсем эффективными способами.
Но благодаря таким методам можно выявить разрывы сухожилий и области, где проходят дегенеративные изменения, которые лечатся посредством оперативного вмешательства.
Лечение
На раннем этапе прогрессирования болезни его лечение производится консервативным методом. Кроме того, больному необходимо обеспечить покой.
При этом следует исключить интенсивные физические нагрузки на сухожильные волокна запястья, чтобы минимизировать вероятность возникновения разрыва. К тому же покой обязателен, когда патология находится на стадии обострения.
Более того, к больному участку следует приложить холодный компресс. Такую процедуру нужно осуществлять 3-4 раза в сутки. Это поможет уменьшить боль и снять опухоль.
Кроме того, лечение стилоидита подразумевает наложение гипсовой лангеты и шины. В целом применение любых конструкций, оказывающих эффект бандажа, ускоряет процесс заживления сустава, посредством его иммобилизации.
Консервативное лечение также включает в себя медикаментозную терапию. В основном, врач назначает препараты, оказывающие противовоспалительное действие, к которым относится:
- Мотрин;
- Гидрокортизон, с помощью которого делаются уколы в окружающие сухожилия оболочки;
- Пироксикам (принимают по 10 мг в день);
- Метилпреднизол (совмещают с Лидокаином 1%);
- Ибупрофен (принимают по 2400 мг в сутки);
- Индометацин (принимают трижды в день по 50 мг).
Кроме того, в случае надобности врач можно назначить специальное антибактериальное лечение.
Лечение стилоидита с помощью физкультуры и массажа
После стихания острой стадии болезни для быстрейшего выздоровления необходимо делать специальную лечебную гимнастику. Основа такой физкультуры заключается в выполнении упражнений на укрепление и растягивание мышц кистей верхних конечностей.
Когда тенднит запястья находится в хронической форме, тогда полезно проводить лечение с помощью массажа. Такая терапия активизирует лимфо- и кровоток, тем самым улучшая процесс питания тканей и оказывая анальгезирующее действие.
Массаж при тендините запястья включает в себя:
- поглаживание воспаленного участка;
- полукружные и спиралевидные растирания большими пальцами рук;
- поглаживание основанием больших пальцев;
- разминание запястья в длину и в ширину.
К тому же полезно осуществлять поглаживающие и растирающие движения подушечками четырех пальцев.
Стоит заметить, что все приемы необходимо делать неторопливо, уделяя каждому типу движения по пару минут. А общая продолжительность выполнения массажной процедуры занимает около 10 минут.
Физиотерапевтическое лечение
Одним из ведущих способов терапии тендинита запястья, не успевшего перейти в хроническую форму, является физиотерапия.
Такое лечение включает в себя проведение магнитной терапии, при которой малочастотные магнитные поля воздействуют на суставы запястья. Эта процедура позволяет снизить боль и устранить отечность и воспаление на пораженном участке.
Более того, применяется лечение ультразвуком, способствующее улучшению проницаемости кожи для использования местных препаратов. Еще процедура активизирует лимфоток, запускает процесс регенерации и убирает воспаление.
Лазерная терапия улучшает метаболизм, оказывает обезболивающее действие, восстанавливает пораженные участки сухожилий, выводит соли и улучшает поступление кислорода к больной кисти.
При хронической форме тендинита положительный результат оказывает электрофорез с лидазой, парафиновые аппликации, лечебная грязь для суставов.
К тому же при стилоидите часто назначается ударно-волновая терапия. Этот инновационный метод лечения используется, когда патология находится в запущенной форме, чтобы исключить хирургическое вмешательство. Однако, ударно-волновая терапия применяется после проведения ультразвукового и рентгенологического исследования. Как правило, процедура состоит и- нескольких сеансов (4-6), каждый из них должен занимать не более 20 минут.
При проведении физиотерапевтических процедур подобного рода применяются энергетические ударные волны средней степени, после чего болезненные ощущения уменьшаются либо исчезают полностью. Но после такой физиотерапевтической процедуры необходимо беречь сустав от интенсивных и однообразных физических нагрузок.
© 2016–2018 ЛечимСустав - Все про лечение суставов
Обратите внимание, что вся информация размещенная на сайте носит справочной характер и
не предназначена для самостоятельной диагностики и лечения заболеваний!
Копирование материалов разрешено только с указанием активной ссылки на первоисточник.
Неврит
Невритом называют воспалительное заболевание периферического нерва (межреберного, затылочного, лицевого или нервов конечностей), проявляющееся болью по ходу нерва, нарушением чувствительности и мышечной слабостью в иннервируемой им области. Поражение нескольких нервов носит название полиневрит.Диагностика неврита осуществляется неврологом в ходе осмотра и проведения специфических функциональных проб. Дополнительно проводится электромиография, электронейрография и исследование ВП. Лечение неврита включает этиотропную терапию (антибиотики, противовирусные, сосудистые препараты), применение противовоспалительных и противоотечных средств, терапию неостигмином, физиопроцедуры, массаж и ЛФК.
Неврит
Невритом называют воспалительное заболевание периферического нерва (межреберного, затылочного, лицевого или нервов конечностей), проявляющееся болью по ходу нерва, нарушением чувствительности и мышечной слабостью в иннервируемой им области. Поражение нескольких нервов носит название полиневрит.
Неврит может возникнуть в результате переохлаждения, инфекций (корь, герпес, грипп, дифтерия, малярия, бруцеллез), травм, сосудистых нарушений, гиповитаминозов. Экзогенные (мышьяк, свинец, ртуть, алкоголь) и эндогенные (тиреотоксикоз, сахарный диабет) интоксикации также могут привести к развитию неврита. Наиболее часто периферические нервы поражаются в костно-мышечных каналах и анатомическая узость такого канала может предрасполагать к возникновению неврита и развитию туннельного синдрома. Довольно часто невриты возникают в результате сдавления ствола периферического нерва. Это может произойти во сне, при работе в неудобной позе, во время проведения операции и т. п. Так у людей, длительно передвигающихся при помощи костылей может возникнуть неврит подмышечного нерва, долго сидящих на корточках - неврит малоберцового нерва, постоянно в процессе профессиональной деятельности сгибающих и разгибающих кисть (пианисты, виолончелисты) - неврит срединного нерва. Может произойти сдавление корешка периферического нерва на месте его выхода из позвоночника, что наблюдается при грыжах межпозвонковых дисков, остеохондрозе.
Симптомы неврита
Клиническая картина неврита определяется функциями нерва, степенью его поражения и областью иннервации. Большинство периферических нервов состоит из нервных волокон разного типа: чувствительных, двигательных и вегетативных. Поражение волокон каждого типа дает следующие симптомы, характерные для любого неврита:
- расстройства чувствительности - онемение, парестезии (ощущение покалывания, «ползанья мурашек»), снижение или выпадение чувствительности в зоне иннервации;
- нарушение активных движений - полное (паралич) или частичное (парез) снижение силы в иннервируемых мышцах, развитие их атрофии, снижение или выпадение сухожильных рефлексов;
- вегетативные и трофические нарушения - отечность, синюшность кожных покровов, местное выпадение волос и депигментация, потливость, истончение и сухость кожи, ломкость ногтей, появление трофических язв и др.
Как правило, первыми проявлениями поражения нерва являются боль и онемение. В клинической картине некоторых невритов могут отмечаться специфические проявления, связанные с иннервируемой данным нервом областью.
Неврит подкрыльцового нерва проявляется невозможностью поднять в сторону руку, снижением чувствительности в верхней 1/3 плеча, атрофией дельтовидной мышцы плеча и повышенной подвижностью плечевого сустава.
Неврит лучевого нерва может иметь разные симптомы, в зависимости от локализации поражения. Так процесс на уровне верхней 1/3 плеча или в подмышечной ямке характеризуется невозможностью разгибания кисти и предплечья и отведения большого пальца, затруднением сгибания руки в локтевом суставе, парестезиями и снижением чувствительности кожи I, II и частично III пальцев. При вытянутых вперед руках на стороне поражения кисть свисает, большой палец приведен к указательному и пациент не может повернуть эту руку ладонью вверх. При неврологическом обследовании выявляется отсутствие разгибательного локтевого рефлекса и снижение карпорадиального. При локализации воспаления в средней 1/3 плеча разгибание предплечья и разгибательный локтевой рефлекс не нарушены. Если неврит развивается в нижней 1/3 плеча или верхней части предплечья, то невозможно разгибание кисти и пальцев, чувствительность страдает только на тыльной стороне кисти.
Неврит локтевого нерва проявляется парестезиями и снижением чувствительности на ладонной поверхности кисти в области половины IV и полностью V пальца, на тыле кисти - в области половины III и полностью IV-V пальцев. Характерна мышечная слабость в приводящих и отводящих мышцах IV-V пальцев, гипотрофии и атрофии мышц возвышения мизинца и большого пальца, межкостных и червеобразных мышц кисти. В связи с мышечными атрофиями ладонь выглядит уплощенной. Кисть при локтевом неврите похожа на «когтистую лапу»: средние фаланги пальцев согнуты, а основные - разогнуты. Существует несколько анатомических участков локтевого нерва, в которых возможно развитие неврита по типу туннельного синдрома (сдавление или ишемия нерва в костно-мышечном канале).
Неврит срединного нерва начинается с интенсивной боли на внутренней поверхности предплечья и в пальцах кисти. Нарушается чувствительность на половине ладони, соответствующей I-III пальцам, на ладонной поверхности I-III и половине IV пальцев, на тыльной поверхности конечных фаланг II-IV пальцев. Пациент не может повернуть руку ладонью вниз, согнуть кисть в лучезапястном суставе, согнуть I-III пальцы. При неврите срединного нерва ярко выражена мышечная атрофия возвышения большого пальца, сам палец становится в одну плоскость с остальными пальцами кисти и кисть становится похожа на «обезьянью лапу».
Синдром запястного канала - сдавление серединного нерва в запястном канале и развитие неврита по типу туннельного синдрома. Заболевание начинается с периодического онемения I-III пальцев, затем появляются парестезии и онемение принимает постоянный характер. Пациенты отмечают боли в I-III пальцах и соответствующей им части ладони, проходящие после движений кистью. Боль возникает чаще ночью, она может распространяться на предплечье и доходить до локтевого сустава. Температурная и болевая чувствительность I-III пальцев умеренно снижена, атрофия возвышения большого пальца наблюдается не всегда. Отмечается слабость противопоставления большого пальца и возникновение парестезий при постукивании в области запястного канала. Характерен признак Фалена - усиление парестезий при двухминутном сгибании кисти.
Пояснично-крестцовая плексопатия (плексит) проявляется слабостью мышц таза и нижних конечностей, снижением чувствительности ног и выпадением сухожильных рефлексов на ногах (коленный, ахиллов). Характерны боли в ногах, тазобедренных суставах и пояснице. При поражении в большей мере поясничного сплетения на первый план выходит неврит бедренного и запирательного нервов, а также поражение бокового кожного нерва бедра. Патология крестцового сплетения проявляется невритом седалищного нерва.
Неврит седалищного нерва характеризуется тупыми или стреляющими болями в ягодице, распространяющимися по задней поверхности бедра и голени. Чувствительность стопы и голени снижена, отмечается гипотония ягодичных и икроножных мышц, снижение ахиллова рефлекса. Для неврита седалищного нерва характерны симптомы натяжения нерва: возникновение или усиление боли при растяжении нерва во время подъема прямой ноги в положении лежа на спине (симптом Ласега) или при приседании. Отмечается болезненность в точке выхода седалищного нерва на ягодице.
Неврит бедренного нерва проявляется затруднением разгибания ноги в коленном суставе и сгибания бедра, понижением чувствительности в нижних 2/3 передней поверхности бедра и по всей передне-внутренней поверхности голени, атрофией мышц передней поверхности бедра и выпадением коленного рефлекса. Характерна болезненность при надавливании под паховой связкой в точке выхода нерва на бедро.
Осложнения неврита
В результате неврита могут развиться стойкие нарушения движений в виде парезов или параличей. Нарушения иннервации мышц при неврите может привести их их атрофии и возникновению контрактур в результате замены мышечной ткани на соединительную.
Диагностика невритов
При подозрении на неврит в ходе осмотра невролог проводит функциональные пробы, направленные на выявление двигательных нарушений.
Пробы, подтверждающие неврит лучевого нерва:
- кисти пациента лежат ладонями на столе и он не может положить III палец на соседние;
- кисти пациента лежат тылом на столе и он не может отвести большой палец;
- попытки развести пальцы прижатых друг к другу кистей приводят к тому, что на стороне неврита происходит сгибание пальцев и они скользят по ладони здоровой руки;
- пациент стоит с опущенными вдоль туловища руками, в таком положении ему не удается повернуть пораженную кисть ладонью вперед и отвести большой палец.
Пробы, подтверждающие неврит локтевого нерва:
- кисть прижата ладонной поверхностью к столу и пациент не может сделать царапающие движения мизинцем по столу;
- кисти пациента лежат ладонями на столе и ему не удается развести пальцы, особенно IV и V;
- пораженная кисть не сжимается в кулак полностью, особенно затруднено сгибание IV и V пальцев;
- пациент не может удержать полоску бумаги между большим и указательным пальцами, так как концевая фаланга большого пальца сгибается.
Пробы, подтверждающие неврит срединного нерва:
- кисть прижата ладонной поверхностью к столу и пациенту не удается сделать царапающие движения II пальцем по столу;
- кисть на стороне поражения не сжимается в кулак полностью за счет затрудненного сгибания I, II и частично III пальцев;
- пациенту не удается противопоставить большой палец и мизинец.
Лечение неврита
Терапия неврита в первую очередь направлена на причину, его вызвавшую. При инфекционных невритах назначают антибактериальную терапию (сульфаниламиды, антибиотики), противовирусные препараты (производные интерферона, гамма-глобулин). При невритах, возникших в результате ишемии, применяют сосудорасширяющие препараты (папаверин, эуфиллин, ксантинола никотинат), при травматических невритах производят иммобилизацию конечности. Применяют противовоспалительные средства (индометацин, ибупрофен, диклофенак), анальгетики, витамины группы В и проводят противоотечную терапию (фуросемид, ацетазоламид). В конце второй недели к лечению подключают антихолинэстеразные препараты (неостигмин) и биогенные стимуляторы (алоэ, гиалуронидаза).
Физиотерапевтические процедуры начинают в конце первой недели неврита. Применяют ультрафонофорез с гидрокортизоном, УВЧ, импульсные токи, электрофорез новокаина, неостигмина, гиалуронидазы. Показаны массаж и специальная лечебная физкультура, направленная на восстановление пораженных мышечных групп. При необходимости проводят электростимуляцию пораженных мышц.
В терапии туннельных синдромом производят локальное введение лекарственных препаратов (гидрокортизон, новокаин) непосредственно в пораженный канал.
Хирургическое лечение неврита относится к периферической нейрохирургии и проводится нейрохирургом. В остром периоде неврита при выраженном сдавлении нерва операция необходима для его декомпрессии. При отсутствии признаков восстановления нерва или появлении признаков его перерождения также показано оперативное лечение, которое заключается в сшивании нерва, в некоторых случаях может потребоваться пластика нерва.
Прогноз и профилактика неврита
Невриты у лиц молодого возраста с высокой способностью тканей к регенерации хорошо поддаются терапии. У пожилых, пациентов с сопутствующими заболеваниями (например, сахарный диабет), при отсутствии адекватного лечения неврита возможно развитие паралича пораженных мышц и образование контрактур.
Предупредить невриты можно избегая травмы, инфекции и переохлаждения.
Неврит - лечение в Москве
Cправочник болезней
Нервные болезни
Последние новости
- © 2018 «Красота и медицина»
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Травматический неврит
Описание:
Травматический неврит - это заболевание нервного корешка травматического генеза.
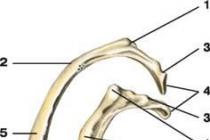
Повреждение лучевого нерва (неврит лучевого нерва) в месте перелома плечевой кости.
Симптомы Травматического неврита:
Травматический неврит (постинъекционный) в зависимости от уровня и типа повреждения нерва, будет проявляться разнообразием симптомов: нарушения движений (парез, паралич) в той или иной мышце или группе мышц, онемения, изменения чувствительности (усиление, ослабление или извращение).
Часто встречаются травматические невриты при переломах или вывиха костей и суставов конечностей в связи с их анатомической близостью. После диагностики уровня поражения нерва начинают лечение с учётом симптомов повреждения нервного корешка.
Травматический неврит, вызывающий стойкую болевую симптоматику (невралгию), или гипестезию (снижение чувствительности), или парез мышц (снижение силы) требует времени и терпения и хорошо поддаётся лечению.
Ранения такого крупного нерва, как седалищный нерв редко бывают полными. Чаще страдает больше та или другая порция седалищного нерва.
Причины Травматического неврита:
Травматический неврит возникает после механической травмы нерва:
* ранения, в том числе после инъекции препарата
* удары и длительные пережатия
* переломы костей и вывихи суставов
Лечение Травматического неврита:
Лечение при травматическом неврите подбирается индивидуально в каждом конкретном случае. Оно включает в себя комплекс консервативных процедур:
* стимуляция нерва и мышц
* витамины группы «В», «С» и «Е»
* противовирусные препараты
* гомеопатические средства
* оперативное лечение (невролиз нервного ствола и т.д.)
Неврит
Классификация болезни
2) полиневриты , характеризующиеся воспалением одновременно нескольких нервов.
Клиническая картина
Причины неврита
Первые накапливаются в организме при бронхитах, циститах, ангинах, отитах, вторые обосновываются в нем при вирусных инфекциях (герпесе, гриппе). Возникновение неврита, кроме микроорганизмов, могут спровоцировать и другие причины.
Сдавливание нерва (к примеру, лучевого - при хирургической операции или во сне; малого берцового - в процессе работы, вынуждающем принимать неудобную позу; подмышечного - при длительном пользовании костылями).
Нарушение обменных процессов,
Болезни эндокринной системы,
Воспаление среднего уха,
Действие наследственных факторов.
Различные виды неврита вызываются характерными для них причинами. Так, для возникновения неврита лицевого нерва особое значение имеют воспаление среднего уха, инфекции, переохлаждения и другие. Эти же факторы способствуют воспалению лицевого нерва у ребенка.
Диагностика заболевания
Лечение неврита
Средства, улучшающие ток крови в сосудах микроциркуляторного русла;
Препараты, которые способствуют увеличению проводимости нервных волокон;
Стимуляторы биологического происхождения.
Травмы периферической нервной системы встречаются вместе с травмами конечностей – от вывихов и переломов до растяжений связочного аппарата.
Причины травматического неврита
Второе название посттравматической невралгии – травматический неврит . Так называется состояние, при котором тело нерва, или нервный корешок повреждается после механической, термической, или химическое травмы нерва или ганглия. Причиной таких травм может получить следующие состояния:
- полный, или частичный перерыв чувствительных нервных стволов;
- химическое поражения ветви нерва при неправильно проведенной инъекции лекарственного вещества;
- удары, прижатия нервов к костным образованиям с развитием компрессионно-ишемических нейропатий, или посттравматических туннельных синдромов;
- последствия переломов и вывихов крупных костей.
Признаки при посттравматическом неврите
Как правило, при посттравматической нейропатии редко встречается изолированное поражение чувствительных нервов. Таким образом, в комплексной симптоматике посттравматического неврита присутствуют как чувствительные, так и двигательные, а также вегетативные и секреторно-трофические нарушения.
Поэтому полными признаками при посттравматическом неврите крупного нерва будут следующие жалобы:
- , дизестезия, нарушение и извращение чувствительности, а также стойкие нейропатические боли, имеющие выраженную мучительную жгучую окраску;
- кроме невралгии и нейропатической боли, существуют такие нарушения чувствительности, как дизестезия (онемение), парестезии (ползание «мурашек»), снижение температурной и болевой чувствительности, а также проявление более сложных видов нарушений – например, снижение дискриминационного чувства. (Дискриминационное чувство – это различение наименьшего расстояния, при наносимых на кожу одновременно раздражениях);
- Двигательные нарушения, которые возникают при посттравматическом неврите, сводится к параличам, частичным параличам – парезам, гипотрофии мышц ниже места травмы, а также возникновением других расстройств. Наиболее часто гипотрофия развивается спустя несколько недель и даже месяцев после травмы. В том случае если гипотрофия прогрессирует, без какого-либо положительного эффекта, скорее всего, имел место полный перерыв двигательного нервного волокна;
- К вегетативно-трофическим расстройствам относятся побледнение кожи в области травмы либо ниже; покраснение кожных покровов, или их полнокровие, чувство жара на коже, который может сменяться чувством холода, выпадения волос, сухости кожи, ломкости ногтей и прочих признаков, свидетельствующих о недостаточном кровоснабжении питательными веществами тканей. Трофические расстройства вызваны тем, что вегетативные нервные веточки принимают участие в регуляции сосудистого тонуса, изменяя при необходимости просвет сосудов, объем капиллярного русла, и, таким образом, регулируют поступление питательных веществ в органы и ткани.
Диагностика посттравматической невралгии и нейропатии
Диагностика посттравматической невралгии комплексная. В ней может принимать участие врач невролог, травматолог и нейрохирург. Для этого нужно провести:
- Тщательное неврологического обследование;
- провести процедуру электронейромиографии, во время которых будет выяснено, существует ли связь между мышцами конечности и между вышележащими отделы периферической нервной системы. В том случае если не будет диагностирован полный перерыв нервного ствола, то восстановления функций пойдет гораздо быстрее.
 На фото сеанс электронейромиографии
На фото сеанс электронейромиографии Лечение посттравматической невралгии
Лечение травматического неврита должно быть комплексным. Значение имеют: своевременные процедуры, к которым которые относят:
- иглоукалывание и все виды акупунктуры;
- стимуляция нерва и мышцы слабыми токами;
- различных групп в особенности группа В (тиамин, пиридоксин);
- применяется электрофорез с дибазолом, который обладает выраженным нейропротективным и восстановительным действием;
 На фото сеанс электрофореза при
На фото сеанс электрофореза при - Хорошим эффектом обладает применение , как таблетированных, так и рекомендуемых к местному применению;
- Важнейшим этапом восстановления нервной проводимости является и лечебная гимнастика (см. статьи
- Возможно применение лечебных пластырей с капсаицином, который оказывает местнораздражающее действие, а также снижает уровень ощущения боли.
В случае неэффективности консервативного лечения показано оперативное лечение. Как правило, эффективность операции повышается в том случае, если целостность нерва восстанавливается в первые минуты или часы после травмы, а также в том случае, если существовал лишь частичный перерыв нервного волокна. Также значение имеет существование коллатеральных нервных веточек, которые могут «помогать» в расширении зоны восстановления посттравматической иннервации.
Невропатия – это воспалительный процесс нервных окончаний и проявляется в виде болевого синдрома и потери чувствительности. Если произошло повреждение нерва, то это может привести к серьезным проблемам.
Есть несколько видов заболевания и все они нуждаются в эффективном лечении невропатии. Если не начать вовремя проводить терапию, то больной может на всю жизнь остаться инвалидом.
Заболевание выявляется при помощи проведения специального аппаратного обследования. Как правило, лечение невропатии осуществляется лекарственными средствами.
Причины невропатии могут быть разного характера. Чаще всего заболевание возникает из-за различных травм и патологий. Бывает так, что причины неврита скрываются внутри организма. Неврит может возникать в любом возрасте, но чаще всего встречается у пожилых людей.
Существует ряд факторов, которые вызывают заболевание:
- Отек из-за ушиба происходит сдавливание нервного узла и нарушается кровоток. Возникает повреждение одного нерва в области травмы.
- Если происходит длительный авитоминоз из-за недостаточности витамина группы В, то беспокоит невропатия. Нервным клеткам недостаточно питательных веществ.
- Сахарный диабет становится частой причиной возникновения заболевания. Страдают те люди, у которых лишний вес. Если пациент не контролирует уровень сахара в крови, то приводит это к невропатии. При диабете может развиваться полинейропатия ног, тогда уже поражаются все нервные окончания конечностей.
- Различные инфекционные болезни из-за которых возникает нарушение нерва. К этому относятся следующие заболевания: грипп, туберкулез, СПИД. Интоксикация организма химическими элементами растворителями, мышьяком. При таком отравление может происходить нарушение всей нервной системы.
- Употребление в больших количествах алкогольных напитков. Алкоголизм приводит к серьезным изменениям во внутренних органах. Если злоупотреблять спиртным, то это будет вредить нервным окончаниям. Это является причиной развития невропатии конечностей.
- Новообразования могут быть причиной неврита, ведь при опухолях происходит защемление нервных узлов.

Бывает, что симптомы невропатии передаются по наследственности. Тогда заболевание происходит самостоятельным путем и без болевого синдрома. Если у человека ослаблена иммунная система, то есть вероятность получить неврит. Для того чтобы не допустить развитие заболевания, необходимо первым делом отказаться от алкоголя.
Виды невропатии
Неврит имеет несколько разновидностей, и все отличаются разными поражениями нервных окончаний и локализацией. Обязательно нужно лечение невропатии, иначе могут быть необратимые последствия.
Существуют следующие виды патологии:
- Невропатия лучевого нервного окончания это когда происходит сонный паралич из-за неправильного положения во сне. Чаще всего этим страдают люди, которые употребляют в больших количествах спиртное и наркотики. Может беспокоить данный вид заболевания при переломах и артрите.
- Поражение ног происходит из-за того, что сильного переохлаждения и физических перенапряжений. Различные опухоли в районе таза и долгое употребление лекарственных препаратов.
- Неврит седалищного нерва может возникать на фоне сильной травмы нервного окончания. Это бывает из-за переломов или ушибов бедра, таза, ранений ножом, новообразований. Может спровоцировать заболевание также межпозвоночная грыжа и другие болезни, связанные с позвоночником.
- чаще всего развивается на фоне различных ушибов. Если больной любит постоянно опираться на локоть, то это также может привести к невропатии.
- происходит не только из-за переломов, но также и при сахарном диабете. Различные опухоли могут приводить к невриту и ревматизм в том числе.
- Неврит малоберцового нерва основная причина является травма и вывихи. Спровоцировать развитие заболевание может отравление или болезни позвоночника. Неправильная обувь, не подходящая по размеру или узкая.
- Невропатия лицевого нерва может развиваться из-за переохлаждения. Чаще всего страдают беременные девушки, люди в пожилом возрасте и при сахарной диабете.
- Неврит тройничного нерва происходит часто из-за инфекций в организме и нахождения долгое время на холоде. Могут спровоцировать патологию стрессовые ситуации, а также различные ушибы и травмы. Заболевание может развиваться в виде нарушений лицевых мышцах.

И невралгия – это одно и тоже только разные названия болезни. Для того чтобы не допускать развитие патологии, необходимо отказаться от алкогольных напитков, а также избегать стрессовых ситуаций. Чаще всего основной причиной заболевания становятся различные травмы и ушибы нервных окончаний.
Симптомы
Важно понять симптомы невропатии, если они наблюдаются, то необходимо посетить специалиста. На начальном этапе развития признаки могут быть даже не заметны. Со временем они начинают быть сильнее, поэтому очень важно, чтобы пациент не игнорировал симптомы невропатии. Лучше всего будет обратиться к специалисту при незначительных признаках, так как в дальнейшее развитие болезни может привести к последствиям.
При неврите наблюдаются следующие симптомы невропатии:
- Пациент может ощущать, как у него нарушается чувствительность в больном месте. Могут чувствоваться покалывание и онемение. Человек может не ощущать холод и тепло на коже.
- По началу болевой синдром незначительный, но со временем он становятся интенсивнее.
- Пациент может наблюдать, как у него происходят судороги и отечность нижних конечностей.
- Если не лечить патологию, то может возникать слабость в ногах и сложно становится ими передвигать.
- Может беспокоить постоянная тошнота и рвота, а также запор или понос.
- Обморочные состояния.
- Нарушение зрения.
- Невнятная речь.
- Частичная парализация конечностей.

Если не будет своевременно оказана комплексное лечение, то может произойти мышечная атрофия и в итоге пациент станет инвалидом. Если пациент болеет диабетом, то у него может быть диабетическая стопа.
Конечности при ходьбе травмируются, так как боль не ощущается и возникают ранки они переходят в язвы. На этом фоне может развиваться гангрена и ампутация ноги. Для того чтобы не допускать таких осложнений, лучше всего будет при первых симптомах невропатии обратиться к врачу.
Диагностика
Выявлять невропатию должен только квалификационный врач. Не стоит заниматься самолечением, это может привести к серьезным последствиям. Если заболевание на начальной степени, то еще будет проще вылечить. В первую очередь специалист собирает историю болезни пациента. Если беспокоят первые симптомы невропатии, то надо посетить медицинское учреждение.
Применяются следующие обследования:
- Электромиография делается с помощью введения иглы с электродом в мышцу, это помогает выявить активность мышечных волокон.

- Специальный тест, который дает понять какая скорость импульсов по нервным окончаниям. Крепятся на кожу датчики с электродами и проводят небольшой электрический импульс.

- Компьютерная томография.
- Рентгенография с контрастным веществом.

- Анализ крови сдается для того чтобы выявить воспаление и инфекции в организме.
Специалист может назначить биопсию нервных окончаний. Для этого берется маленький участок ткани нерва и исследуют его под микроскопом. Чаще всего берут для анализа нервные волокна на запястье или на икроножной мышце. Как правило, для точного диагноза нужно обязательно пройти полное обследование. После этого специалист сможет назначить эффективное лечение.
Народная медицина
Народные способы лечения невропатии необходимо применять только после консультации врача. Лучше всего совмещать вместе с медикаментозной терапией. На самом деле большое количество различных рецептов, которые помогают справиться с симптомами невропатии.
При можно использовать соль и песок . Для этого необходимо содержимое подогреть на сковородке и положить в мешочек. Дальше нужно будет прикладывать соль и песок к больному месту на 30 минут несколько раз в день. После процедуры необходимо не попадать на холод и сквозняки.

Дает положительный результат в лечении невропатии компресс на основе полыни . Это помогает снять воспалительный процесс нервного окончания. Нужно взять свежую или сухую полынь и мелко порезать.

Дальше необходимо залить горячей водой и превратить полученную массу в кашицу. В смесь положить несколько чайных ложечек облепихового масла. Теплый компресс прикладывается к пораженному участку, покрывается сверху пищевой пленкой и укутывается шарфом.
Продержать смесь нужно будет до того момента пока она полностью не остынет.
Хорошо помогают травяные настойки они обладают успокаивающим и расслабляющим эффектом. Нужно взять пион, пустырник, боярышник и добавить к этому около 15 мл корвалола. Употреблять полученную смесь за 30 минут до сна около трех месяцев.

Профилактические меры
В первую очередь люди, которые употребляют спиртное должны полностью отказаться от него. Ведь это самая распространённая причина развития невропатии. Если пациент болеет сахарным диабетом, то ему обязательно нужно контролировать уровень сахара в крови. Если поддерживать показатели в норме, то это поможет избежать неврита и других болезней.
Если работа в сидячем положении, то регулярно нужно делать зарядку . Совмещать труд с отдыхом, ведь переутомление может приводить к депрессивному состоянию.

Избегать эмоциональные и физических перенапряжений. Лучше всего спать на ортопедическом матрасе и не меньше восьми часов в сутки. Если придерживаться всех рекомендаций, то это поможет не допустить развитие невропатии.
Заболевание на начальном этапе легче всего поддается лечению. Для этого нужно при первых симптомах невропатии обращаться к врачу. Он направит на комплексную диагностику и только после этого сможет поставить верный диагноз. Не стоит заниматься самолечением, иначе это приведет к инвалидности.
Травматический неврит (посттравматическая невропатия) в зависимости от уровня и типа повреждения нерва, будет проявляться разнообразием симптомов: нарушения движений (парез, паралич) в той или иной мышце или группе мышц, онемения, изменения чувствительности (усиление, ослабление или извращение).
Травматический неврит локтевого нерва при переломе локтевой кости.
Травматический неврит (посттравматическая невропатия), вызывающий стойкую болевую симптоматику (невралгию), или гипестезию (снижение чувствительности), или парез мышц (снижение силы) требует времени и терпения и хорошо поддаётся лечению.
Диагностика травматического неврита
Нейропраксия – это заболевание периферической нервной системы, во время которого происходит временная потеря двигательной и чувствительной функции вследствие блокады нервной проводимости. Нарушение передачи нервного импульса при нейропраксии обычно длится в среднем 6–8 недель до момента его полного восстановления.
Симптомы повреждения любого периферического нерва при травматических невритах складывается из двигательных, рефлекторных, чувствительных и вазомоторно-секреторно-трофических расстройств. Обследование больного с травматическим невритом традиционно начинают со сбора анамнестических сведений.
Классическая электродиагностика имеет большое значение в системе комплексного исследования пациента с травматическим невритом в сроки от 2-х недель и позже после повреждения, помогая отделить нарушения дегенеративные от недегенеративных. Тем самым определяется в известной мере и прогноз, так как закрытые повреждения нервных стволов, в частности плечевого сплетения, сопровождающиеся дегенерацией, всегда сомнительны в отношении полноты и качества восстановления утраченных движений, особенно в дистальных отделах конечности.
Восстановление движений до силы 4–5 баллов после травматического неврита наблюдается только в тех мышцах, в которых при классической электродиагностике выявляют сниженную электровозбудимость или реакцию частичного перерождения нерва.
При реакции полного перерождения нерва после травматического неврита восстановления движения в мышцах не наблюдается.
В очень поздние сроки после повреждения нерва при травматическом неврите выявление потери электровозбудимости парализованных мышц даёт лишний повод в пользу отказа от операции на нервах. Раньше, чем в других областях, исчезает электровозбудимость мышц тыльной поверхности предплечья. Вопреки устоявшимся представлениям мелкие мышцы кисти нередко оказываются более устойчивыми в отношении способности реагировать на раздражение током.
Электромиография является весьма перспективным методом исследования при закрытых повреждениях плечевого сплетения, позволяющим регистрировать динамику изменений нервно-мышечного аппарата в процессе восстановления. Соответствующая электромиографическая кривая с появлением ранее отсутствовавших потенциалов действия при травматическом неврите позволяет ожидать восстановления движения задолго до первых клинических признаков этого восстановления.
Лечение травматического неврита
Травматический неврит
Описание:
Травматический неврит - это заболевание нервного корешка травматического генеза.
Повреждение лучевого нерва (неврит лучевого нерва) в месте перелома плечевой кости.
Симптомы Травматического неврита:
Травматический неврит (постинъекционный) в зависимости от уровня и типа повреждения нерва, будет проявляться разнообразием симптомов: нарушения движений (парез, паралич) в той или иной мышце или группе мышц, онемения, изменения чувствительности (усиление, ослабление или извращение).
Часто встречаются травматические невриты при переломах или вывиха костей и суставов конечностей в связи с их анатомической близостью. После диагностики уровня поражения нерва начинают лечение с учётом симптомов повреждения нервного корешка.
Травматический неврит, вызывающий стойкую болевую симптоматику (невралгию), или гипестезию (снижение чувствительности), или парез мышц (снижение силы) требует времени и терпения и хорошо поддаётся лечению.
Ранения такого крупного нерва, как седалищный нерв редко бывают полными. Чаще страдает больше та или другая порция седалищного нерва.
Причины Травматического неврита:
Травматический неврит возникает после механической травмы нерва:
* ранения, в том числе после инъекции препарата
* удары и длительные пережатия
* переломы костей и вывихи суставов
Лечение Травматического неврита:
Лечение при травматическом неврите подбирается индивидуально в каждом конкретном случае. Оно включает в себя комплекс консервативных процедур:
* стимуляция нерва и мышц
* витамины группы «В», «С» и «Е»
* противовирусные препараты
* гомеопатические средства
* оперативное лечение (невролиз нервного ствола и т.д.)
Неврит лучевого нерва
Неврит лучевого нерва – это патология неврологического характера с воспалительным компонентом. Согласно статистическим данным неврит лучевого нерва самая популярная патология верхних конечностей.
Причины развития неврита
Существует множество причин, по которым может развиться неврит, но далее будут выделены самые часто встречаемые:
- Может возникнуть во время сна, так называемый сонный паралич. Во время сна большинство людей спят в неправильной позе или в неудобном положении, и прибывают в такой позиции длительное время. Больной описывает это состояние, как «отлежал руки». Обычно это встречается у очень уставших людей или находящихся в алкогольном опьянении.
- Отравление соединениями ртути, свинца, окиси углерода или паленого алкоголя, и как следствие неврит.
- Во время ограниченного передвижения с помощью костылей может возникать костыльный паралич. При выборе костыля человек должен учитывать то чтобы он подходил под его рост и вес, а в месте, где он будет соприкасаться с подмышечной впадиной, было мягкое покрытие, иначе это чревато развитием неврита.
- Инфекционный фактор. После перенесенной инфекции возможно развитие лучевого неврита (грипп, воспаление легких, сыпной тиф).
- Травмирование плечевой кисти, к примеру: продолжительное сдавливание жгутом, неправильно проведенная манипуляция инъекционного введения в наружную часть плеча.
- Хроническое травмирование нервного ствола.
- Формирование келоидных рубцов в межмышечном пространстве после нанесения ударов.
Симптомы лучевого неврита
Характерной чертой данного заболевания является нарушение функций лучевого нерва. Больной начинает ощущать потеря чувствительности на определенных участках руки. В случае сильного поражения нерва может развиться паралич и парез мышц разгибателей кисти, предплечья и фаланг пальцев.
Симптоматика болезни зависит пораженного уровня нерва. Чем выше нервный уровень, тем больше поражение двигательной способности руки и ярче симптомы. Для каждого пораженного участка существуют свои характерные признаки и симптомы.
- Поврежден участок верхней трети плеча и подмышечной впадины:
- частичная или полная утрата чувствительности на участке кожи подобно гипестезии, иногда с онемением задней поверхности плеча и пальцев;
- становится невозможным согнуть руку в локте, разогнуть предплечье в результате пареза плечелучевой мышцы;
- указательный и средний пальцы ограничиваются в движении;
- большой палец невозможно разогнуть, а также соединить его с указательным.
- Повреждена средняя треть плеча. Симптоматика практически такая же что и в предыдущей ситуации только больной может разгибать предплечье и сохраняется чувствительность задней поверхности плеча, а также:
- онемение задней поверхности предплечья;
- двигательная функция кисти нарушается.
- Повреждение нижней трети плеча и верхней предплечья, двигательная функция за ними сохраняется, и наблюдается:
- больной не может разогнуть руку в области лучезапястного сустава, и когда он вытягивает перед собой руки, то кисть поврежденной руки безжизненно свисает;
- временная потеря чувствительности на тыльной стороне кисти;
- у большого, указательного и среднего пальцев нарушается разгибательная функция.
- Повреждение запястья и нижней трети предплечья.
- резкая боль в районе большого пальца, которая отдает в плечо и предплечье – невралгия Вартенберга;
- частичная потеря чувствительности тыльной стороны кисти и некоторых пальцев.
Лечение неврита лучевого нерва
Схема лечения зависит от места поражения, причин и степени поражения нерва. Схему врач составляет индивидуально под каждого пациента.
Лечение лучевого неврита инфекционного происхождения включает в себя следующие мероприятия:
- применение лекарственных препаратов влияющих на сосуды и антибиотиков;
- назначение витаминных комплексов с целью улучшить кровообращение;
- физиотерапевтические процедуры для восстановления чувствительности и увеличение мышечного тонуса, снижение болевых ощущений.
Посттравматический неврит лечить необходимо по следующей схеме:
- обездвиживание пораженной конечности;
- использование противовоспалительных лекарственных средств.
При наличии мышечной атрофии необходимо выяснить причину возникновения данного состояния, и сначала вылечить ее.
При невритах различного происхождения можно дополнительно выполнять следующие процедуры и мероприятия:
- Массажные процедуры от высококвалифицированного специалиста. Поскольку разновидность данного массажа отличается от обычного. Массажист растирает не только поврежденный участок, но и добавляет всю руку и шею. Сеанс длится около пятнадцати минут, и их необходимо пройти 10-15.
- Лечебная физкультура необходима для разрабатывания суставных участков, с целью увеличения подвижности сустава. Для каждого больного подбирается индивидуальная схема тренировок. Процедуры проводятся в специально оборудованных помещениях, так как необходимы специфические резиновые и пружинные конструкции. При появлении первых положительных сдвигов добавляют упражнения с мячиком для тенниса либо другими подручными предметами. После того как пациент начинает самостоятельно удерживать предметы в руки добавляют нагрузки на шведской стенке. Кабинет ЛФК необходимо посещать до шести раз в неделю.
- Водная гимнастика дает очень хороший положительный эффект на мышцы. Данную процедуру проводит специально обученный персонал. Посещать занятия необходимо четыре раза в неделю. Некоторые упражнения пациент может выучить и уже самостоятельно выполнять в домашних условиях, во время принятия ванны.
При своевременном лечении и получении медицинской помощи можно полностью излечить больного от неврита локтевого нерва. Если же не заниматься лечением то в скором будущем больному может понадобиться хирургическое вмешательство, которое заключается в сшивании между собой поврежденных нервов.
Поэтому при обнаружении первых симптомов и дискомфорта незамедлительно обращайтесь к врачу, так как отсутствие лечения приводит к нарушению двигательной функции руки, а впоследствии и к полному ее параличу.
Неврит
Классификация болезни
2) полиневриты , характеризующиеся воспалением одновременно нескольких нервов.
Клиническая картина
Причины неврита
Первые накапливаются в организме при бронхитах, циститах, ангинах, отитах, вторые обосновываются в нем при вирусных инфекциях (герпесе, гриппе). Возникновение неврита, кроме микроорганизмов, могут спровоцировать и другие причины.
Сдавливание нерва (к примеру, лучевого - при хирургической операции или во сне; малого берцового - в процессе работы, вынуждающем принимать неудобную позу; подмышечного - при длительном пользовании костылями).
Нарушение обменных процессов,
Болезни эндокринной системы,
Воспаление среднего уха,
Действие наследственных факторов.
Различные виды неврита вызываются характерными для них причинами. Так, для возникновения неврита лицевого нерва особое значение имеют воспаление среднего уха, инфекции, переохлаждения и другие. Эти же факторы способствуют воспалению лицевого нерва у ребенка.
Диагностика заболевания
Лечение неврита
Средства, улучшающие ток крови в сосудах микроциркуляторного русла;
Препараты, которые способствуют увеличению проводимости нервных волокон;
Стимуляторы биологического происхождения.
Неврит: симптомы и лечение
Неврит - основные симптомы:
- Шум в ушах
- Головокружение
- Тошнота
- Боль в плечевом суставе
- Рвотные позывы
- Боль в глазах
- Снижение слуха
- Нарушение походки
- Скудность мимики
- Расстройство цветоощущения
- Пелена перед глазами
- Шаткая походка
- Висячая стопа
- Нарушение двигательной функции ног
- Опущение угла рта
- Потеря чувствительности кожи рук
- Висячая кисть
- Сглаживание складок на лбу
- Атрофия мышц в месте поражения
- Неполное закрытие глаза
Неврит – недуг воспалительного характера, поражающий периферические нервы. Как следствие, наблюдаются патологические изменения в структуре нервной ткани. Если воспалительный процесс поразит ствол периферического нерва, то у человека возникают двигательные нарушения, а также снижение чувствительности. В тяжёлых клинических ситуациях неврит может стать причиной паралича.
Большинство пациентов путают неврит и невралгию, но это два совершенно разных понятия. Если неврит – воспаление, то невралгия – это термин, который клиницисты используют для обозначения болевого синдрома, возникающего на определённом участке нерва. Причина такой боли – механическая травма.
Этиология
Неврит обычно провоцируют вирусы и бактерии. Бактерии проникают в ткани при ангинах, бронхитах и прочих недугах. Вирусы же обосновываются в теле при прогрессировании различных вирусных инфекций – герпес, ОРВИ, грипп и прочее. Именно патогенная деятельность микроорганизмов является основной причиной прогрессирования недуга. Но также воспаление ствола периферического нерва могут спровоцировать и некоторые эндогенные и экзогенные причины.
- интоксикация организма человека алкогольными напитками, некачественными продуктами, некоторыми фармацевтическими лекарственными средствами;
- травмы различной степени тяжести (посттравматический неврит);
- сдавливание периферического нерва. Это может произойти по таким причинам – хирургическая операция, вредная профессиональная деятельность и прочее.
Стоит отметить, что часто симптомы неврита проявляются после сильного переохлаждения. В этом случае воспалительный процесс чаще поражает затылочный, тройничный или лицевой нерв.
Классификация
Клиницисты разделяют два основных вида неврита:
- мононеврит. В этом случае воспалительный процесс охватывает только один периферический нерв, не распространяясь на другие;
- полиневрит. Воспаляются сразу несколько периферических нервов.
Симптоматика
Основной симптом воспаления периферического нерва – болевой синдром на участке, который он иннервирует. В области локализации поражения может наблюдаться снижение чувствительности, нарушение двигательной активности, онемение. Возможна даже атрофия мышечных структур. Симптомы воспаления напрямую зависят от вида недуга, который поразил человека.
Поражение зрительного нерва
Данную форму недуга чаще диагностируют у людей трудоспособного возраста. Его симптомы:
- «туман» перед глазами;
- болевой синдром возникает, если больной начинает интенсивно двигать глазным яблоком;
- снижение восприятия различных цветов (становятся тусклыми).
Поражение слухового нерва
Характерный симптом недуга – снижение слуховой функции. Также больного беспокоит шум в ушах, который возникает самопроизвольно. Если же воспаление распространится на нерв, объединяющий мозг и вестибулярный аппарат, то у пациента возникнут такие симптомы:
- шаткая походка;
- головокружение;
- тошнота и возможны рвотные позывы.
Поражение лицевого нерва
- разглаживаются складки на лбу;
- нижняя губа смешается книзу;
- расширение глазной щели;
- утрата способности управлять мимическими мышцами.
Поражение лучевого нерва
- «висячая кисть» - разгибательная функция предплечья и запястья снижается;
- тыльная часть кисти утрачивает чувствительность.
Поражение малого берцового нерва
- «висячая стопа» - человек не может полноценно стоять на пятках;
- изменение походки;
- нарушение двигательной функции нижних конечностей;
- атрофия мышечных структур в месте локализации воспалительного процесса.
Поражение плечевого нерва
- болевой синдром в области суставного сочленения;
- ограничение амплитуды движений;
- снижение мышечной силы;
- снижение чувствительности кожного покрова в области воспаления.
Солярит
Данный термин обозначает воспаление солнечного сплетения. Если прогрессирует эта форма неврита, то у больного проявляются такие симптомы:
- жидкий стул;
- болевой синдром в эпигастральной области;
- рвотные позывы;
- вздутие живота;
- повышение АД;
- тахикардия;
- озноб;
- чувство страха и тревоги.
Диагностика
Сразу стоит отметить, что клиника недуга очень схожа с нарушением обращения крови в мозге, опухолью мозга или рассеянным склерозом. Поэтому очень важно провести грамотную дифференциальную диагностику. План диагностики недуга включает в себя:
При необходимости пациента направляют на консультацию к узким специалистам.
Терапия
Лечение неврита проводят с применением:
- лекарственных средств, которые нормализуют ток крови в сосудах;
- средств, улучшающих проводимость нервов;
- витамина В;
- антибиотикотерапии;
- интерферона и гамма-глобулина (при неврите вирусной природы);
- сосудосуживающих лекарственных средств;
- анальгетиков;
- лечебной гимнастики;
- самомассажа;
- дегидратационных лекарственных средств.
Особое место в лечении неврита занимает физиотерапия. Используют такие методики:
Если Вы считаете, что у вас Неврит и характерные для этого заболевания симптомы, то вам могут помочь врачи: невролог, оториноларинголог.
Также предлагаем воспользоваться нашим сервисом диагностики заболеваний онлайн, который на основе введенных симптомов подбирает вероятные заболевания.
Баротравма – повреждение тканей, которое вызвано изменением объёма газа в полости тела из-за изменения давления. Этот патологический процесс может наблюдаться в ушах, лёгких, зубах, ЖКТ, глаз и придаточных пазухах. Клиническая картина такого нарушения довольно ярко выражена, отчего проблем с постановкой диагноза, как правило, не возникает. Лечение назначается только квалифицированным медицинским специалистом.
Отит у ребёнка – считается самой распространённой патологией среди такой возрастной категории, поражающей все структуры слухового канала. Специалисты из области детской отоларингологии утверждают, что к 7 годам переносят такую болезнь примерно 95% детей.
Платибазия – представляет собой аномалию строения черепа, для которой свойственно его более плоское основание, чем это должно быть в норме. В подавляющем большинстве случаев патология является врожденной, и лишь в единичных ситуациях имеет приобретенный характер.
Симптомокомплекс, указывающий на нарушение мозгового кровообращения, возникающий на фоне компрессионного сдавливания одной или нескольких кровеносных артерий, по которым кровь поступает в мозг – это синдром позвоночной артерии. Впервые заболевание было описано ещё в 1925 году известными французскими медиками, которые изучали симптомы, сопровождающие шейный остеохондроз. Тогда он встречался преимущественно у пожилых пациентов, но сегодня болезнь стала «молодеть» и её симптомы все чаще встречаются у 30, а иногда и 20-летних молодых людей.
Болезнь Меньера – недуг негнойного характера, который поражает внутреннее ухо. Для него характерно увеличение объёма лабиринтной жидкости, вследствие чего происходит повышение внутрилабиринтного давления. Вследствие таких изменений, у человека наблюдаются приступы головокружения, усиливающаяся глухота, шум в ушах, нарушение равновесия. На фоне этого могут начать прогрессировать и вегетативные расстройства, проявляющиеся в виде тошноты и рвоты.
При помощи физических упражнений и воздержанности большая часть людей может обойтись без медицины.
Симптомы и лечение заболеваний человека
Перепечатка материалов возможна только с разрешения администрации и указанием активной ссылки на первоисточник.
Вся предоставленная информация подлежит обязательной консультации лечащим врачом!
Вопросы и предложения:
Невралгия плечевого нерва
Часто советуют не путать невралгию с невритом плечевого нерва, но неопытному человеку не так-то просто отличить одно от другого. Болезненные симптомы протекают примерно одинаково. Неврит (плексит) – это воспаление самого нерва, а невралгия - это болезненная реакция нерва на воспалительный процесс, протекающий рядом, поскольку из-за отечности нервы сдавливаются. Поскольку ситуации смежные, то невралгия может преобразоваться в неврит.
Симптомы
Первый симптом невралгии - мышечные спазмы. Это непроизвольные сокращения в верхней части плеча, напоминающие подрагивания или подергивания. Могут быть периодическими или частыми. Нередко возникает даже целая серия подергиваний в течение нескольких минут. Поначалу это не причиняет особого дискомфорта, и человек может просто не обратить внимания.
Если воспаление развивается, возникает отек в мышцах. Отек начинает сдавливать нервы, находящиеся в плечевом сплетении, и возникают боли. Боль может быть самой разной: ноющей, тупой, острой, жгучей. Острые боли часто проявляются в виде периодических приступов, а тупые и ноющие могут беспокоить постоянно, принимая изматывающий характер.
Постепенно боль распространяется по всей руке. В ряде случаев она локализуется в области плеча, но часто бывает вообще трудно определить ее первоисточник. Но чувствуется, что боль глубокая, не поверхностная. В запущенном варианте боль способна перемещаться в область лопатки или грудной клетки. Иногда становится настолько мучительной, что требуется новокаиновая блокада.
Поскольку нерв, будучи сдавленным (испытывает компрессию), перестает нормально функционировать, возникают неприятные ощущения онемения, эффект «ползающих мурашек», частичная потеря чувствительности. Рефлексы буксуют, мышцы начинают плохо работать, конечность ослабевает. Человеку становится трудно управлять рукой - нельзя в полной мере отвести ее назад, поднять вверх и так далее.
Причины
Чаще всего невралгия плечевого нерва - односторонний процесс, преимущественно правый. Невралгия, при всех ее неприятных симптомах, не опасное заболевание. А вот неврит может привести к нарушению работы нерва, так как он поражен.
Если болезнь задела лишь отдельные участки нервного сплетения, то будет частичная потеря чувствительности. Если поражен весь нервный клубок, то возможно развитие таких последствий, как снижение двигательной силы и даже паралич руки. Сначала пальцы теряют способность двигаться, затем становится трудно сгибать и разгибать руку, а впоследствии возможна полная атрофия мышц.
Непосредственные причины развития невралгии:
- Переохлаждения;
- Инфекции, вирусы;
- Излишние физические нагрузки;
- Травмы сустава – подвывих и вывих, сильный ушиб, перелом ключицы;
- Неправильно наложенный жгут или гипс;
- Остеохондроз шейного отдела;
- Опухоли шеи, плеча, подмышки;
- Воспаление связок при растяжении;
Косвенные причины развития невралгии:
- Возрастные нарушения сосудистой системы;
- Сахарный диабет;
- Гормональные нарушения и сбой в обмене веществ.
Расположение плечевого нерва
Если неврит плечевого нерва вызван переохлаждением или инфекцией, то он протекает в острой форме. Симптомы проявляются практически сразу, к болям в области плеча и шеи присоединяется слабость и лихорадка. В течение двух-трех дней состояние сильно ухудшается. Если причиной выступает не очень тяжелая травма, то болевой синдром нарастает постепенно и может уменьшаться. Беспокоят не столько боли, сколько скованность и частичное онемение.
Лечение
Пускать развитие заболевания на самотек нельзя. Если же лечение начато своевременно, то невралгия проходит достаточно быстро и без рецидивов. Лечение невралгии всегда комплексное, основные этапы таковы:
- Снятие острой боли;
- Ослабление воспалительного процесса;
- Приглушение остаточного болевого синдрома, текущее обезболивание;
- Лечение первопричины;
- Восстанавливающие процедуры: физиотерапия, иглоукалывание, электрофорез, лазерная терапия, массаж;
- Парафино- и озокеритолечение, грязевые обертывания, радоновые ванны, талассотерапия, прогревание полынными сигарами, лечебная гимнастика;
- Укрепляющие средства народной медицины как дополнение;
- В качестве профилактики плавание и посильная физкультура.
На первой стадии заболевания в ход идут нестероидные противовоспалительные препараты. Перечень их довольно широк: «Ибупрофен», «Диклофенак», «Мелоксикам», «Нимесулид», «Индометацин», «Напроксен», «Кетанов» и другие. Они позволяют снять боль и воспаление, из-за которого возникает отек. В результате интенсивность повторных болей уменьшается. С болевым синдромом хорошо справляются анальгетики: «Солпадеин», «Пенталгин», «Некст», «Саридон» и так далее. В тяжелых случаях может потребоваться сильное обезболивание, вплоть до новокаиновой блокады. Но это только предварительный этап, а не само лечение, так как анальгетики и нестероидные препараты нельзя принимать долго.
В первые дни для снижения отека можно использовать мочегонные препараты умеренного действия. Чтобы не испытывать потерю калия в процессе вывода лишней воды, могут применяться препараты типа «Верошпирон» («Спиронолактон»).
После того, как боль снята или ослаблена, нужно определить точную причину заболевания. Как только причина установлена, назначается лечение. При лечении немаловажное значение имеет удобное положение поврежденной конечности. При необходимости могут использоваться лонгеты и бандажи для правильной фиксации руки в отведенном положении.
В процессе лечения боли могут не уходить, поэтому пероральные обезболивающие препараты заменяются мазями, имеющими обезболивающий и противовоспалительный эффект («Бен-Гей», «Бом-Бенге», «Фастум гель»), мази с пчелиным и змеиным ядом («Апизартрон», «Наятокс», «Випросал»), на более поздних стадиях применяются мази согревающего действия («Капсикам», «Финалгон» и другие). Они усиливают кровообращение и способствуют нормализации работы мышечных волокон.
Для укрепления организма назначаются витамины (группа B вводится инъекционно). Для нормализации эмоционального фона могут назначаться антидепрессанты. Также можно принимать не очень тяжелые снотворные.
Острый период болезни чаще всего сохраняется до двух недель. При своевременном лечении заболевание излечивается полностью. Как правило, удается восстановить весь поврежденный функционал и вернуть больного к полноценной жизни.
Посттравматический неврит
Травматический неврит (или посттравматическая невропатия) наиболее серьезный вариант невралгии плеча. Это заболевание, которое затрагивает нервный корешок вследствие механической травмы нерва:
- Ранений;
- Операций;
- Неудачных инъекций (постинъекционный неврит);
- Ударов и длительных пережатий;
- Глубоких ожогов;
- Переломов и вывихов.
Симптомы у посттравматического неврита очень разные, но всегда связаны с двигательной активностью поврежденной конечности: ослабление чувствительности (онемение) или, наоборот, усиление (раздражительность, болезненность), нарушение движений вплоть до паралича. Обязательный симптом – стойкая боль, которая усиливается многократно при пальпации.
Дополнительно может появляться бледность или покраснение кожи, появляется чувство жара, увеличивается потоотделение. Нарушение кровообращения приводит к общему ухудшению обмена веществ. Это может сопровождаться выпадением волос, сухостью кожи, ломкостью ногтей.
Паралич руки при посттравматическом неврите плечевого нерва
Помимо болеутоления и противовоспалительных мероприятий, лечение будет включать в себя комплекс следующих процедур:
- Стимуляция мышц и нервов;
- Иглоукалывание;
- Прием витаминов группы «В», «С» и «Е»;
- Дополнительные методики.
При травматическом неврите лечение подбирается индивидуально. Если атрофия нервов серьезная, может осуществляться оперативное вмешательство, в процессе которого утраченные нервы замещаются здоровыми (берутся из голени пациента и других частей тела).
Код МКБ-10
Международная классификация болезней (МКБ) - основной документ для статистической обработки данных. Применяется в медицинских учреждениях передовых стран, включая и Россию, которая перешла на последнюю модификацию МКБ-10 в 1999 году. Все хорошо изученные болезни классифицируются и обозначаются разными кодами.
Поскольку невралгия вызывается разными причинами, в МКБ-10 она представлена в двух кодах (классах): G и M. В коде G находятся болезни нервной системы, невралгия там относится к 6 классу. В коде М собраны болезни костно-мышечной системы и соединительных тканей. Там невралгия отнесена к 13 классу.
Таким образом, неврит в классификации МКБ определен не очень точно. В любом диагнозе важно не просто собрать перечень симптомов, но и выяснить точную причину их происхождения. Поэтому в случаях, когда первопричина неясна или имеет многокомпонентный характер, в международной классификации болезней имеются подразделы, позволяющие ставить размытый диагноз. В сложных случаях врачи пользуются кодировкой M79.2 - невралгия и неврит не уточненные, неврит БДУ.
Гимнастика
Гимнастика или лечебная физкультура выступает неотъемлемой частью процесса выздоровления после неврита.
Щадящие упражнения. Пораженной конечностью нужно делать пассивные движения, а симметричным суставом здоровой конечности (другой рукой) - активные. Если мышцы ослаблены, выполнять облегченные упражнения. Для уменьшения нагрузки может использоваться поддержка конечности на весу подвязкой или лямкой. Хорошо выполнять некоторые упражнения в теплой воде.
Лечебная физкультура при плечевом неврите включает, в частности, такие упражнения:
- Принять положение стоя или сидя. Одновременно поднимать плечи кверху, стараясь достать мочки ушей, затем снова опускать вниз. Сделатьраз. Можно выполнять поочередно – больным и здоровым плечом, отмечая при этом разницу в амплитуде и отслеживая болевые ощущения.
- Из положения сидя или стоя (спина держится ровно) стараться сводить лопатки вместе, после чего возвращать плечи в свободное положение. Можно повторитьраз.
- Рука свободно висит вдоль тела. Согнуть больную руку в локте, поднять локоть в горизонтальное положение и разогнуть руку. Постараться отвести выпрямленную руку назад как можно дальше, корпус тела не поворачивать. Затем опустить руку и повторить все сначала. Упражнение делается одной рукой 8-10 раз.
- Рука согнута в локте и отведена в сторону. Кисть на плече. Проделывать круговые движения согнутой рукой в одну сторону, остановиться на пару секунд, потом в другую сторону. Делать по 6-7 полных вращений в каждую сторону. Если в горизонтальном положении выполнять упражнение сложно, можно немного наклонить туловище в сторону больной руки.
- Делать больной рукой вертикальные махи вперед и назад, за голову. Рука прямая, махи делаются аккуратно и медленно. Достаточно 5-8 раз.
- Двумя выпрямленными руками делать махи перед собой скрестно, после чего разводить их в стороны и немного назад. Повторить комфортное количество раз, с хорошей амплитудой.
- Исходное положение - выпрямленная рука перед собой. Поворачивать кисть руки и предплечье ладонью то к себе, то от себя. Повторитьраз. Вообще полезно выполнять разнообразные движения пальцами (особенно большим и указательным) и в лучезапястном суставе.
Упражнения лечебной физкультуры выполняются несколько раз в день. Также можно самостоятельно делать массаж больного плеча. Когда рука восстановится настолько, что сможет осуществлять хватательные движения, нужно подключать упражнения с предметами (мячом, гимнастической палкой, эспандерами).
При беременности
Невралгия может встречаться у людей любой возрастной группы. Беременные и молодые мамы чаще всего сталкиваются с проблемой невралгии лицевого нерва, но и плечевая их тоже иногда одолевает. Причинами могут выступать (не считая возможных травм) следующие проблемы:
- Переохлаждение организма или температурные перепады;
- Инфекционные или вирусные заболевания;
- Нагрузка на позвоночник и смещение центра тяжести;
- Хронический остеохондроз, усугубляемый уменьшением двигательной активности;
- Наличие опухолей.
Но самая непосредственная причина возникновения неврита при беременности - ношение неправильно подобранного бандажа на поздних сроках беременности. Если лямка бандажа сдавливает плечо, может нарушаться кровообращение, а в совокупности с другими предрасположенностями, в этом месте может начаться воспаление и, как следствие – невралгия.
При беременности самое сложное – это устранить боль, так как далеко не все лекарства можно применять. Поэтому в данном случае проводится щадящая терапия – анестетики назначаются в основном наружного действия.
у детей и взрослых
2013 год © Medicmagazin.ru | Карта сайта
Материалы сайта носят исключительно информационный характер. Прежде, чем начать лечение, проконсультируйтесь с врачом специалистом.